Tóm tắt nội dung
Áp xe phổi là bệnh viêm cấp tính ở nhu mô phổi mà không phải do lao, gây hoại tử và phá hủy màng phế nang, phế quản, hình thành một hang tân tạo chứa mủ, mủ của áp xe là các chất hoại tử và bạch cầu thoái hoá.
Với những ổ mủ phát triển trong những hang đã có sẵn ở nhu mô phổi, các trường hợp giãn phế quản hình túi, các kén khí nhiễm khuẩn, các bóng khí thủng phổi, các hang lao được biểu mô lát lót trong lòng khi điều trị bằng các thuốc chống lao, các hang ung thư phá huỷ... không được xếp vào nhóm bệnh áp xe phổi.
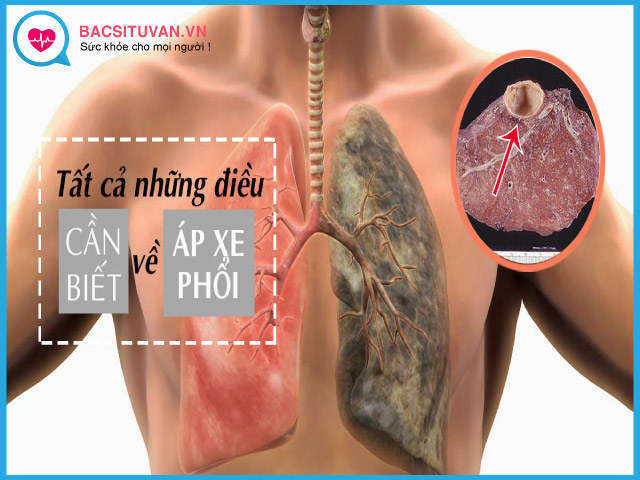
Áp xe phổi có thể gặp ở mọi lứa tuổi, nhưng thường gặp nhất ở độ tuổi từ 25 – 45, chiếm khoảng 4,8% trong tổng số các bệnh lý về phổi. Mặc dù được biết đến từ rất lâu, nhưng áp xe phổi chỉ được chẩn đoán rõ ràng khi có sự ra đời của kỹ thuật chụp X quang. Và từ khi có thuốc kháng sinh, bệnh đã giảm đi một cách rõ rệt.
Nếu không được điều trị sớm hoặc điều trị không đúng cách, áp xe phổi có thể gây ra nhiều biến chứng nguy hiểm như:
- Ho ra máu: Do tình trạng vỡ mạch máu, đặc biệt nghiêm trọng khi ổ áp xe ở gần rốn phổi, có thể ảnh hưởng tới tính mạng.
- Tràn mủ màng phổi: Xảy ra khi ổ áp xe bị vỡ thông với màng phổi.
- Nhiễm trùng huyết: Khi vi khuẩn trong ổ áp xe xâm nhập vào máu, gây sốc nhiễm trùng và có thể tử vong.
- Ngoài ra, áp xe phổi còn gây ra những biến chứng khác như xơ phổi, giãn phế quản, áp xe não...
Khi áp xe phổi cấp được điều trị từ 2 – 3 tháng không khỏi thì được coi là áp xe phổi mạn tính, khi đó trong lòng ổ áp xe đã hình thành một vỏ xơ bao bọc. Ngoài ra, áp xe phổi còn được chia làm hai nhóm là áp xe phổi nguyên phát và áp xe phổi thứ phát.
- Áp xe phổi nguyên phát là ổ áp xe hình thành từ nhiễm khuẩn tại phổi
- Áp xe phổi thứ phát là ổ áp xe hình thành do viêm ở cơ quan khác rồi lan đến phổi, như áp xe dưới cơ hoành, áp xe gan, nhiễm trùng huyết…
1. Nguyên nhân gây bệnh áp xe phổi
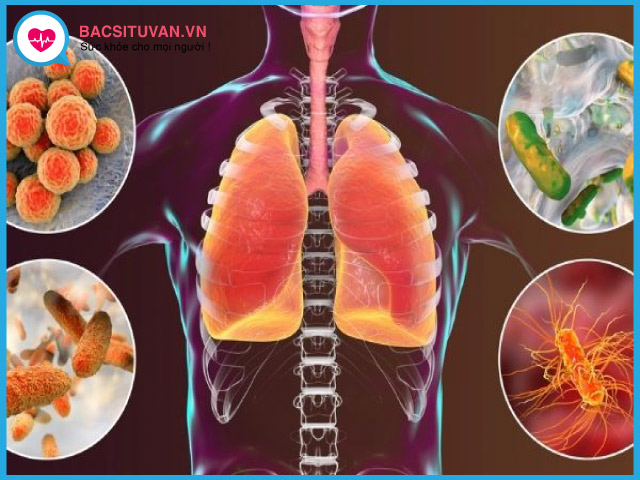
Nguyên nhân gây áp xe phổi chủ yếu là nhiễm khuẩn, ngoài ra còn có thể do nấm, ký sinh trùng. Các tác nhân gây bệnh thường theo đường khí – phế quản, đường máu hoặc đường lân cận để xâm nhập vào phổi.
- Vi khuẩn kỵ khí: Đây là nguyên nhân gây bệnh thường gặp nhất, chiếm đến hơn 60% các trường hợp gây áp xe phổi.
- Tụ cầu vàng: Hay gặp ở trẻ nhỏ nhất là trẻ còn bú, các triệu chứng lâm sàng như sốt cao, rối loạn tiêu hóa (nôn, chướng bụng...) sụt cân.
- Các vi khuẩn khác có thể gặp như: Phế cầu, liên cầu beta tan huyết nhóm A, các vi khuẩn Gram âm…
- Ký sinh trùng: Trước đây thường gặp nhất là amip, có thể là nguyên phát nhưng chủ yếu là áp xe phổi thứ phát sau áp xe gan do amip. Tổn thương thường gặp ở đáy phổi, sát với cơ hoành và thường kèm theo tổn thương ở màng phổi.
2. Các yếu tố nguy cơ gây bệnh áp xe phổi
- Bệnh lý nền tại phổi: Các bệnh lý như u phổi gây tắc nghẽn, ung thư phổi gây bội nhiễm hay hoại tử, nhồi máu phổi, giãn phế quản, kén phổi bẩm sinh, chấn thương lồng ngực hở.... Thì có nguy cơ bị áp xe phổi cao. Biểu hiện của áp xe phổi có thể khởi phát cùng lúc hoặc muộn hơn với biểu hiện của bệnh lý nền.
- Dị vật đường thở: Thức ăn, nước uống, các chất nôn hoặc nước bọt từ miệng được hít vào phổi gây viêm phổi hít, là tiền đề để hình thành áp xe phổi. Các dị vật vào phổi trong các bối cảnh bệnh nhân hôn mê, sặc, rối loạn phản xạ nuốt, trào ngược dạ dày thực quản, tắc nghẽn đường thở.
- Đặt nội khí quản: Cũng có nguy cơ cao gây áp xe phổi
- Một số bệnh lý toàn thân như: Tiểu đường, suy giảm miễn dịch, suy dưỡng nặng, cơ thể suy kiệt
- Hút thuốc lá, nghiện rượu, sử dụng ma túy cũng là yếu tố thuận lợi gây áp xe phổi.
3. Biểu hiện của áp xe phổi
Tùy theo giai đoạn và thể bệnh mà biểu hiện lâm sàng của bệnh áp xe phổi có khác nhau:
Giai đoạn 1:
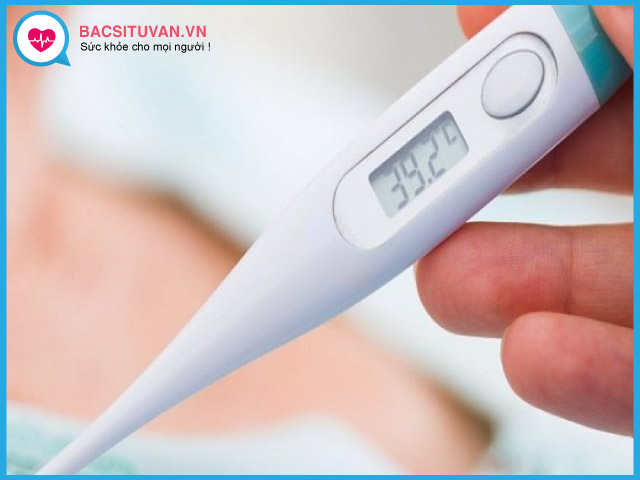
- Là giai đoạn sớm, dễ chẩn đoán sai. Khởi đầu, có triệu chứng như một bệnh phổi cấp tính do vi khuẩn, sốt 39 - 40 độ C, đau ngực tại chỗ, khó thở nhẹ, ho khan hoặc ho ra chất nhầy có mủ. Nghe phổi có một ít ran rít, ran nổ, gõ đục ít.
- Thể trạng nhiễm khuẩn, xét nghiệm máu thấy bạch cầu tăng, tỷ lệ bạch cầu da nhân cao hơn bình thường.
- Trên phim X quang chỉ thấy một bóng mờ không rõ ràng, bờ mờ tương đối rộng chưa có ổ phá huỷ.
- Nếu được dùng kháng sinh thích hợp thì các triệu chứng lâm sàng và X quang giảm dần, không chuyển sang giai đoạn hoá mủ nữa.
Nếu không được điều trị đầy đủ bằng kháng sinh, thì bệnh sẽ phát triển và bệnh nhân sẽ khạc ra mủ.
Giai đoạn 2:
- Thường khạc ra mủ từ ngày thứ 5 đến ngày thứ 15, nhưng cũng có khi sau vài tuần mới khạc ra mủ.
- Trước khi khạc ra mủ, ho nhiều hơn, có khi ho ra máu trước do ổ mủ bị vỡ. Nếu là vi khuẩn yếm khi thì hơi thở có thể hôi thối.
- Sau một vài lần ho mạnh, có thể đau ngực dữ dội, rồi khạc ra mủ, có khi đến vài trăm ml. Trong lúc này, người bệnh khó thở, bồn chồn, lo lắng. Có trường hợp mủ tràn vào đường thở gây suy hô hấp, tử vong do ngạt.
- Có những bệnh nhân ho ra mủ một cách kín đáo, tức là có ho ra mủ nhưng không rầm rộ thậm chí lại nuốt vào đường tiêu hóa.
- Sau khi khạc ra đờm, tình trạng chung là tốt dần lên, đỡ ho, đỡ đau ngực, đỡ sốt, nhưng vẫn tiếp tục khạc ra mủ.
Giai đoạn 3:

- Giai đoạn này ổ áp xe thông với phế quản, có những cơn ho mạnh, dai dẳng, mệt nhọc, rồi khạc ra đờm mủ. Tuỳ theo vị trí của ổ áp xe ở thuỳ nào, mà ở một tư thế thích hợp bệnh nhân sẽ khạc ra được nhiều mủ dễ dàng hơn. Đấy là tư thế dẫn lưu của áp xe phổi.
- Đờm khạc ra có màu xanh nhạt, quánh và tương đối đồng nhất, có khi còn có những tia máu. Trong áp xe phổi thường thì đờm mủ khạc ra không có mùi, nhưng trong áp xe phổi do vi khuẩn yếm khí, thì có mùi thối đặc biệt, rất khó chịu.
- Trong thời kỳ này nghe phổi có thể có tiếng thổi hang hoặc tiếng thổi vò. Nếu áp xe ở sâu hoặc không dẫn lưu được thì nghe phổi chỉ thấy tiếng ran nổ, hoặc chỉ thấy rì rào phế nang giảm.
- Lúc bắt đầu khạc ra mủ, tình trạng chung tạm thời khá hơn một chút, nhưng đến giai đoạn 3 này tình trạng chung của người bệnh kém dần, xanh xao, gầy sút, số lượng bạch cầu và tỷ lệ bạch cầu đa nhân tăng.
- Trên X quang thấy một hình hang, bờ không đều chiều cao lớn hơn chiều rộng. Trong hang có hình mức nước. Tuy nhiên, nhiều khi không thấy hình hang (55%) mà chỉ thấy một vùng đông đặc tương đối đồng đều. Nếu chụp cắt lớp sẽ thấy giữa vùng đông đặc này có một hang áp xe. Trên phim chụp phế quản sẽ thấy hình các phế quản quanh ổ áp xe ngấm thuốc và chỉ có một ít thuốc chảy vào khoang áp xe.
- Trong những trường hợp ổ mủ ở ngoại vi và không thông với phế quản thì không có triệu chứng ộc mủ. Ở những trường hợp này áp xe phổi dễ vỡ vào màng phổi, gây mủ màng phổi. Biến chứng này có tỷ lệ tử vong cao.
4. Tiến triển của áp xe phổi
Trước đây, áp xe phổi tiến triển rất nặng, tỷ lệ tử vong cao. Nhưng ngày nay, nhờ có kỹ thuật chẩn đoán sớm và đặc biệt là có nhiều kháng sinh tốt nên bệnh áp xe phổi đã giảm đi rất nhiều và tỷ lệ tử vong cũng rất thấp. Tùy trường hợp mà tiến triển của áp xe phổi có khác nhau, chẳng hạn như không được điều trị bằng thuốc kháng sinh, hay được điều trị bằng kháng sinh từ sớm.
Tiến triển của áp xe phổi khi không được dùng kháng sinh
Có thể có nhiều tình huống khác nhau:
- Bệnh nhân có thể bị nhiểm trùng huyết, suy kiệt dần, suy tim, suy thận, rồi tử vong sau vài tuần.
- Có thể các triệu chứng giảm dần rồi tự khỏi. Tuy nhiên, cần phải tiếp tục theo dõi thêm về lâm sàng và X quang, vì có thể chỉ là lui bệnh tạm thời và tiếp theo là những đợt phát triển mới.
- Có thể có những trường hợp chuyển sang áp xe phổi mạn tính. Trường hợp này hay gặp ở thể áp xe phổi do vi khuẩn kỵ khí (áp xe phổi thối).
- Những biến chứng tại chỗ có thể gặp: Ho ra máu, hoại tử phổi tiến triển với tốc độ nhanh (hay gặp ở những trường hợp suy giảm miễn dịch), tràn mủ màng phổi, tràn khí màng phổi, giãn phế quản, nặng nhất là tử vong.
Tiến triển của áp xe phổi được điều trị bằng kháng sinh
- Sự tiến triển của áp xe phổi đã thay đổi nhiều từ khi có thuốc kháng sinh ra đời. Nói chung có thể điều trị khỏi bằng kháng sinh nếu sử dụng đúng và đủ liều. Tốt nhất là xét nghiệm tìm vi khuẩn gây bệnh, làm kháng sinh đồ rồi điều trị theo kháng sinh đồ. Tuy nhiên nếu chờ kháng sinh đồ thì sẽ mất thời gian, vì thế mà nếu chẩn đoán là áp xe phổi thì điều trị sớm bằng thuốc kháng sinh phổ rộng, sau khi có kết quả kháng sinh đồ thì điều trị theo kháng sinh đồ.
- Khi được điều trị đúng và kháng sinh liều cao, thì các triệu chứng lâm sàng sẽ giảm dần rồi không còn nữa. Các triệu chứng X quang giảm nhưng chậm hơn. Sau 4 - 6 tuần lễ, thâm nhiễm xung quanh ổ áp xe mới xóa dần, hình áp xe thu nhỏ, viền mỏng lại rồi liền hẳn.
- Khi nào các triệu chứng lâm sàng, X quang và chụp cắt lớp không còn nữa, thì mới có thể xác định là khỏi áp xe phổi. Ngoài ra, cần soi phê quản và chụp phế quản để kiểm tra. Phải theo dõi trong nhiều tháng sau.
- Tuy vậy, cũng có những trường hợp tiến triển cứ nặng dần, mặc dầu được điều trị kháng sinh liều cao từ sớm và kéo dài. Có thể đây là những trường hợp các vi khuẩn kháng thuốc ngay từ đầu, hoặc điều trị quá muộn, hoặc ở những ổ áp xe quá lớn (trên 8 cm).
Những trường hợp này thì triệu chứng lâm sàng và X quang giảm không rõ rệt. Hình hang không có gì thay đổi. Ngoài ra còn có thể xuất hiện thêm giãn phế quản. Ở những trường hợp này có thể đặt vấn đề cắt phổi, thông thường là sau 2 - 3 tháng.
5. Chẩn đoán phân biệt
- Viêm phổi thùy cấp: Khi mới bắt đầu phát triển, khó phân biệt được áp xe phổi với viêm phổi thùy cấp. Nếu biết được một căn nguyên nào đó thí dụ: trước đây bị sặc di vật vào phế quản, thì khoảng một nửa số trường hợp cho biết dấu hiệu báo động có khả năng gây ra áp xe phổi.
- Tràn dịch màng phổi rãnh liên thùy: Nếu ổ mủ phát triển ở nơi tiếp giáp với rãnh liên thùy thì khó phân biệt với những trường hợp tràn dịch, hoặc tràn mủ màng phổi rãnh liên thùy. Ở giai đoạn khạc ra mủ thì phân biệt dễ dàng.
- Hang lao: Cần phân biệt áp xe phổi mạn tính với hang lao, nhất là khi áp xe phổi phát triển ở những vùng lao phổi cũ, làm BK thoát ra ngoài, nhưng không phải là lao phổi đang tiến triển. Ngược lai, nếu hang lao có mức dịch ngang và bị nhiễm khuẩn do phế quản không thông, thì có thể nhầm với áp xe phổi.
- Nấm phổi: Nấm phổi do actimomyces có thể gây hoại tử phổi, hình thành hang ở phổi. Có thể tìm thấy nấm qua đờm.
- Kén khí nhiễm khuẩn: Xung quanh kén khí ít có đông đặc phổi, đường viền ở dây mỏng. Trong các loại kén khí nói chung thì loại kén có nguồn gốc phế quản dễ bị nhiễm khuẩn hơn cả. Khi điều trị bằng kháng sinh thì hình ảnh X quang các kén khí nhiễm khuẩn vẫn giữ nguyên, không có gì thay đổi.
- Hang ung thư: Sự thoái hoá trung tâm của ung thư phế quản có thể hình thành một ổ áp xe. Trên X quang thành của ổ áp xe rất dày, chỉ có một số ít có đường viền mỏng. Bờ trong của hang ung thư thường lồi lõm không đều.
- Khối máu tụ ở phổi: Có tiền sử chấn thương, ho ít và không có đờm, nếu có đờm thì đờm không có mủ. Giai đoạn đầu có thể có ho ra máu.
- Mủ màng phổi có rò phế quản: Có hội chứng 3 giảm (rì rào phế nang giảm, gõ đục, rung thanh giảm). Khi chụp phế quản bằng thuốc cản quang, thuốc sẽ vào trong khoang màng phổi.
Nói chung, việc chẩn đoán phân biệt nhiều khi khó khăn, ở nhiều trường hợp phải sau phẫu thuật, qua giải phẫu bệnh lý mới xác định được.
6. Điều trị áp xe phổi
Ngày nay, do có những tiến bộ về chẩn đoán hình ảnh và có nhiều loại kháng sinh phổ rộng ra đời nên việc điều trị áp xe phổi mang lại rất nhiều khả quan. Hiện phần lớn áp xe phổi được điều trị khỏi hoàn toàn bằng nội khoa. Chỉ một số ít phải can thiệp bằng thủ thuật hoặc phẫu thuật.
6.1. Điều trị nội khoa

Dùng kháng sinh (tốt nhất theo kháng sinh đồ) trong thời gian từ 6 - 8 tuần lễ, phối hợp từ 2 - 3 loại kháng sinh. Các loại kháng sinh thông dụng:
- Penicillin 10 - 20 triệu đơn vị mỗi ngày, trong đó tiêm tĩnh mạch 5 triệu phối hợp với lincomyxin.
- Có thể cho loại penicillin bán tổng hợp như ampicillin phối hợp với erythromyxin hoặc cloroxit.
- Hai thứ thuốc đang được thực nghiệm để điều trị áp xe phổi là clindamycin và metronidazon, rất có tác dụng với vi khuẩn yếm khí (bao gồm cả bacteroides fragilis).
6.2. Dẫn lưu áp xe phổi qua thành ngực
Dẫn lưu áp xe phổi qua thành ngực là một phương pháp bảo tồn để điều trị áp xe phổi, được sử dụng từ lâu, sau một thời gian bỏ đi, nay được sử dụng lại càng nhiều.
Năm 1938 Monaldi đã dùng phương pháp dẫn lưu qua thành ngực điều trị các hang lao, tiếp theo chính tác giả đã dùng phương pháp này để điều trị áp xe phổi. Cho đến những năm 1940 - 1942 thì phương pháp trên đây rất được ưa chuộng. Neuhoff và Tourof đã thực hiện ở 122 trường hợp với tỷ lệ tử vong 3%.
Tuy nhiên khi các kháng sinh mới ra đời thì dưới tác dụng của các kháng sinh mới các ổ nhiễm khuẩn bị khống chế một cách nhanh chóng nên phương pháp dẫn lưu dần dần ít được ứng dụng. Trong thời gian này điều trị áp xe phổi chủ yếu bằng các phương pháp nội khoa, tỷ lệ điều trị bằng phẫu thuật cắt phổi rất thấp. Mặc dù vậy, đến năm 1956 Monaldi đã nhắc lại giá trị của phương pháp dẫn lưu qua thành ngực để điều trị áp xe phổi với số liệu 126 trường hợp, khỏi bệnh 116 trường hợp, nhưng tác dụng của kháng sinh vẫn áp đảo phương pháp dẫn lưu trên.
Các vi khuẩn ngày càng nhờn với kháng sinh, việc điều trị áp xe phổi bằng thuốc ngày càng kéo dài thời gian. Mặc dù dùng kháng sinh liều cao nhưng vẫn có những trường hợp bị tử vong. Tình trạng nhiễm khuẩn làm cho bệnh nhân suy kiệt nặng, nhiều trường hợp không còn phẫu thuật được nữa, 7/48 bệnh nhân của Yellin ở trong tình trạng này. Tác giả đã dùng biện pháp dẫn lưu qua thành ngực, với hy vọng ít ỏi, thật bất ngờ tất cả các trường hợp này đều thu được kết quả tốt, khỏi bệnh, theo dõi trong 2 - 5 năm không thấy tái phát. Sau đó nhiều tác giả đã điều trị theo phương pháp này vì mở rộng cho cả những trường hợp đang được điều trị bình thường chứ không chỉ cho những trường hợp tuyệt vọng.
Mengoli đã đi đến kết luận khác với kinh điển: khi điều trị một áp xe phổi lớn, có kích thước đường kính trên 8 cm thì dẫn lưu qua thành ngực là một phương pháp điều trị an toàn và có hiệu quả, có thể nói tốt hơn là cắt phổi, cần thực hiện sớm trong quá trình điều trị áp xe phổi.
Doy weisageng cho rằng: cần tiến hành dẫn lưu áp xe phổi khi trong một thời gian ngắn dùng kháng sinh không mang lại hiệu qủa, chi cắt phổi khi áp xe phổi có hoại tử hoặc chảy máu nặng.
Kỹ thuật tiến hành thủ thuật dẫn lưu áp xe phổi qua thành ngực (dẫn lưu Monaldi) như sau:
- Rạch da ở khoang liền sườn một đường ngắn, dưới gây tê tại chỗ, theo lớp, vào gần lá thành màng phổi. Sau vài ngày sẽ hình thành chỗ dính giữa lá thành và lá tạng, tạo được một vị trí biệt lập với khoang màng phổi, sau đó dẫn lưu qua vị trí này, quá trình tạo dính này tránh được trào mủ vào khoang màng phổi. Nếu không có dày dính thì phải khâu lá thành vào lá tạng và che phủ tốt bằng gạc trước khi rạch vào ổ áp xe phổi. Có thể đặt thêm dẫn lưu khoang màng phổi vài ngày để đề phòng mủ màng phổi.
- Vô cảm: để làm thủ thuật này một số tác giả gây mê, một số tác giả chủ trương gây tê tại chỗ và làm tại giường bệnh.
Thông thường sau 10 - 30 ngày ổ áp xe nhỏ dần thì rút ống dẫn lưu, ở một số trường hợp ổ áp xe tồn tại lại một bọc nhỏ, sạch mủ, có vỏ dày thì không cần phải phẫu thuật nữa.
Nhiều tác giả đã sử dụng phương pháp trên để điều trị cho bệnh nhi, hầu hết các trường hợp khỏi bệnh không để lại di chứng. Lorenzo đã dùng kim chọc hút ổ áp xe dưới màn huỳnh quang cho các bệnh nhi, thay cho dẫn lưu đã thu được kết quả, nhiều trường hợp hết sốt sau 14 giờ.
6.3. Điều trị bằng phẫu thuật
Đối với những trường hợp có biến chứng ở màng phổi thì ngoài cắt thuỳ phổi còn cần bóc vỏ phổi.
Trong phẫu thuật phải chuẩn bị tốt bệnh nhân về chức năng hô hấp và khả năng đông máu. Phải gây mê nội khí quản bằng ống Carlens. Trong phẫu thuật thường là cắt thuỳ phổi kết hợp với giải phóng và bóc vỏ của phần phổi còn lại. Sau mổ phải hồi sức hô hấp tốt, theo dõi chảy máu và hút màng phổi liên tục để phổi nở được toàn bộ, ở một số trường hợp có khi phải cắt cả lá phổi.
7. Dự phòng áp xe phổi
- Để đề phòng áp xe phổi, cần chú ý đến hai hiện tượng bệnh sinh liên quan đến áp xe phổi là do dị vật, thức ăn bị hít vào phế quản và nhiễm khuẩn răng miệng.
- Những trường hợp có nguy cơ sặc vào phế quản như động kinh, nhược cơ, liệt nửa người, thì cần giữ vệ sinh răng, miệng tốt. Khi nuôi dưỡng, chú ý không để cho sặc vào phế quản. Nếu nhỡ có sặc vào phế quản thì phải soi hút bằng ống Nalaton, hoặc bằng ống soi phế quản.
- Khi gây mê phải cho người bệnh nhịn ăn, khi phẫu thuật xong phải theo dõi cho đến khi tỉnh, đặt đầu bệnh nhân nghiêng sang một bên.
- Nếu bị sặc và có dấu hiệu nhiễm khuẩn thì phải cho kháng sinh sớm.
- Cần điều trị nội khoa sớm và triệt để những ổ nhiễm khuẩn ở đường hô hấp trên.
Áp-xe phổi




